Startseite » Brustkrebs » Chemotherapie
Chemotherapie - Informationen und Tipps
Die Chemotherapie (oder auch kurz: „Chemo“) ist eine medikamentöse Therapie von Krebserkrankungen. Nun kommt eine kurze „Fortbildung“ für Sie als Betroffene, damit Sie auch bei der Chemo so ungefähr wissen, was da passiert bzw. passieren soll. Wir haben hier für Sie die unterschiedlichen Szenarien aufgeführt und erklärt, suchen Sie sich das heraus, was für Sie zutrifft oder interessant ist! So kommen Sie dem selbstbestimmten Entscheiden wieder einen Schritt näher.
Prof. Dr. Pia Wülfing
Aktualisiert am 30.04.2023
Inhaltsverzeichnis
Was ist eine Chemotherapie?
Eine Chemotherapie kann zu verschiedenen Zeitpunkten und mit verschiedenen Zielen durchgeführt werden:
- Neoadjuvant (primär systemisch): als Vorbehandlung vor einer Operation, um den Tumor zu verkleinern und sein Ansprechen auf die Therapie kontrollieren zu können.
- Adjuvant: als prophylaktische Therapie zur Erfolgssicherung nach der vollständigen OP, um möglicherweise versteckt im Körper schlummernde Krebszellen abzutöten und ihr späteres Anwachsen als Rezidiv oder Metastase zu verhindern.
- Palliativ: wenn die Erkrankung aufgrund einer Streuung des Tumors chronisch geworden ist, um Beschwerden zu lindern und die Überlebenszeit zu verlängern.
Bei der Chemotherapie von Krebserkrankungen werden so genannte Zytostatika eingesetzt.
Das sind Substanzen, die Krebszellen abtöten oder in ihrem Wachstum hemmen. Dabei nutzt die Chemotherapie die schnelle Teilungsfähigkeit der Tumorzellen aus. Tumorzellen teilen sich fast immer viel schneller als gesunde Körperzellen und sind damit empfindlich gegenüber Störungen der Zellteilung.
Wie funktioniert eine Chemotherapie?
Die Chemotherapie wird Ihnen über einen Zeitraum mehrerer Monate mehrmals (je nach Protokoll wöchentlich, zweiwöchentlich oder dreiwöchentlich) über die Vene als Infusion, in der Regel über einen so genannten „Portkatheter“ (Port), verabreicht. Eine Gabe/einen Infusionstag nennen wir „Zyklus“.
Welche Zytostatika-/Chemotherapie-Medikamente werden bei Brustkrebs eingesetzt?
Zur Therapie von Brustkrebs werden verschiedene Medikamente (so genannte Zytostatika) eingesetzt, die die Zellteilung der Krebszelle auf unterschiedliche Weise hemmen.
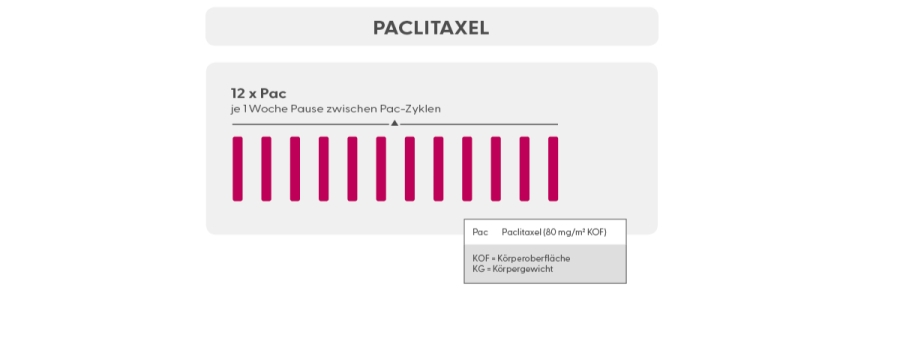
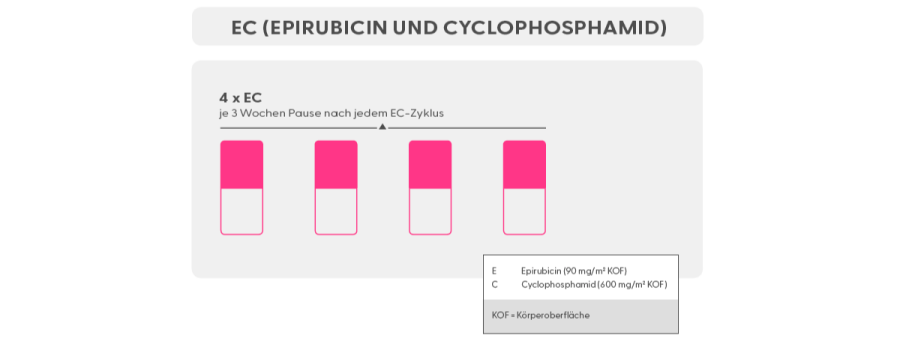
Die wichtigsten Zytostatika bei der Behandlung von Brustkrebs sind Anthrazykline (Epirubicin, Doxorubicin), Cyclophosphamid, Taxane (Paclitaxel, Docetaxel, nabPaclitaxel) und Platinderivate (Carboplatin). Diese Medikamente werden in verschiedenen Dosierungen, Kombinationen und Reihenfolgen eingesetzt. Die Gabe erfolgt als Infusion über die Vene.
Man kombiniert mehrere Chemotherapeutika, um eine nachhaltige Wirkung zu erzielen und so viele Krebszellen wie möglich unschädlich zu machen. Und um keine Resistenzen entstehen zu lassen.
Anthrazykline
Anthrazykline sind Antibiotika und wirken als Zytostatika, indem sie sich in der Erbinformation der Krebszelle festsetzen und die Topoisomerase IIα hemmen. Topoisomerase IIα ist ein Schlüsselenzym der Zellteilung. Es werden bei Brustkrebs die Substanzen Epirubicin und Doxorubicin (Adriamycin) eingesetzt. Anthrazykline werden als Infusion über die Vene verabreicht. Nebenwirkungen: Neben den typischen Nebenwirkungen einer Chemotherapie wie vorübergehenden Veränderungen der Blutbildung (Hämatotoxizität), eine dadurch ausgelöste vorübergehende Immunschwäche, Haarausfall, Schleimhauttrockenheit, Schleimhautentzündung, Übelkeit (hier gibt es inzwischen sehr gute Begleitmedikamente, so dass Übelkeit selten geworden ist!), sehr selten Erbrechen und Müdigkeit besteht beim Einsatz von Anthrazyklinen besonders das Risiko einer Herzschädigung (Kardiotoxizität). Daher erfolgt vor Beginn der Therapie eine gründliche Herzuntersuchung.
Cyclophosphamid
Cyclophosphamid: führt zu Einzel- und Doppelstrangbrüchen der Erbsubstanz und bewirkt so das Absterben von Zellen, wenn diese sich teilen. Es wird als Infusion verabreicht. Cyclophosphamid wird meist als Infusion über die Vene gegeben. Nebenwirkungen: Auch Cyclophosphamid hat die typischen Nebenwirkungen einer Chemotherapie wie Blutbildveränderungen (Hämatotoxizität), eine daraus resultierende vorübergehende Immunschwäche, Haarausfall, Schleimhauttrockenheit, Schleimhautentzündung, Blasensentzündung oder -reizung, Müdigkeit.
Taxane
Taxane: werden aus der Rinde der Eibe gewonnen und hemmen die Zellteilung, indem sie den Spindelapparat hemmen und diesen für seine Funktion bei der Zellteilung unbrauchbar machen. Bei Brustkrebs werden die Substanzen Paclitaxel (Taxol®), Docetaxel (Taxotere®) und nab-Paclitaxel (Abraxane®) eingesetzt. Die Taxane werden als Infusion über die Vene gegeben. Typische Nebenwirkungen der Taxane sind neben den üblichen Nebenwirkungen einer Chemotherapie, wie (eher leichteren) Blutbildveränderungen (Hämatotoxizität), eher mäßiger Immunschwäche und Haarausfall, vor allem Schleimhauttrockenheit, Schleimhautentzündung, Müdigkeit, Gelenk- und Muskelschmerzen (Arthralgien und Myalgien) und das Risiko einer Nervenendenschädigung (periphere Polyneuropathie, PNP). Um das Risiko einer PNP zu verringern, scheint es sinnvoll zu sein, die Hände und Füße während der Infusion der Taxane mild zu kühlen, um die Durchblutung in Fingern und Zehen und damit die dort ankommende Dosis an Chemotherapie zu verringern.
Platinderivate
Platinderivate: Bei Brustkrebs wird Carboplatin (meist in Kombination mit einem Taxan) eingesetzt. Carboplatin vernetzt die Erbinformation der Krebszelle. Dadurch kann das Erbgut (die DNA) nicht abgelesen werden und Eiweiße (Proteine), die für das Überleben der Brustkrebszelle erforderlich sind, werden so nicht mehr hergestellt. Carboplatin wird als Infusion über die Vene gegeben. Mögliche Nebenwirkungen sind u.a. Übelkeit und Erbrechen (auch hier helfen die verbesserten Begleitmedikamente sehr gut und verhindern bei den meisten Patientinnen Übelkeit), vorübergehende Veränderungen des Blutbildes (Thrombozytopenie, Neutropenie, Anämie), seltener Schädigung der peripheren Nerven (periphere Polyneuropathie, PNP), Nierenfunktionsstörungen.
Die wichtigsten Kombinationen von Zytostatika in der (neo)adjuvanten Therapie bei Brustkrebs sind:
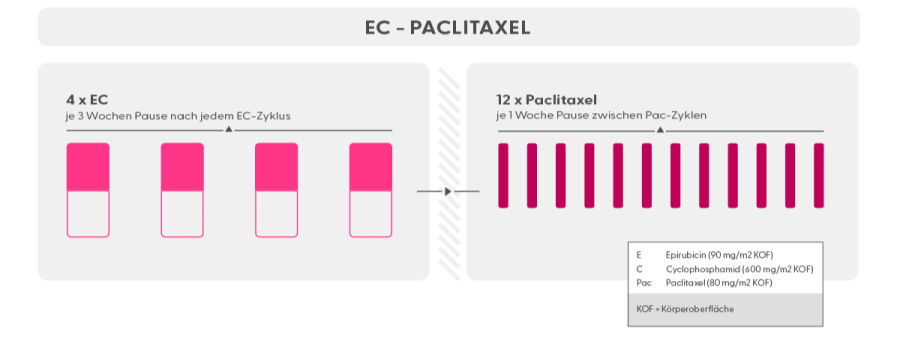
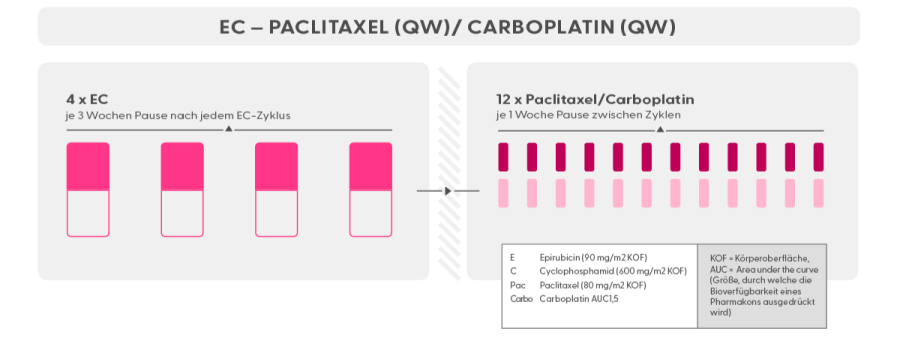
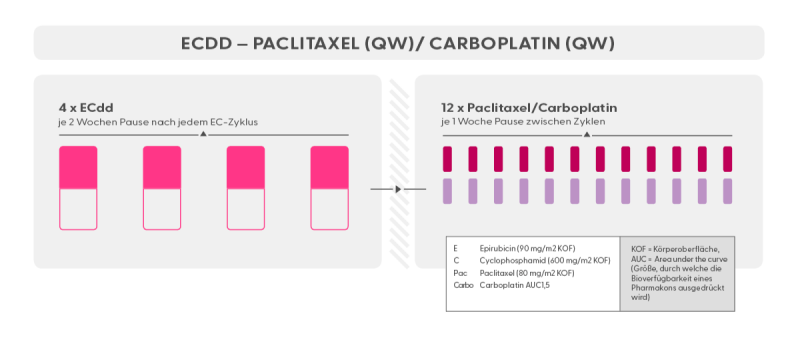
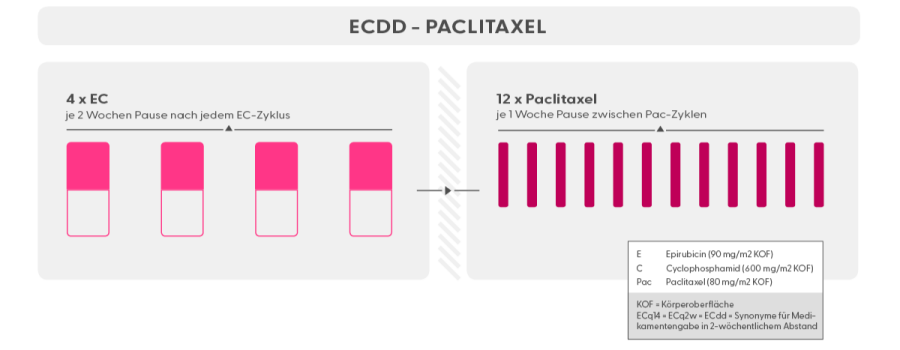
Chemotherapie Schema Epirubicin + Cyclophosphamid, gefolgt von Paclitaxel + Carboplatin, 14tägige Abstände zwischen den EC-Zyklen
Bei HER2-positiven Tumoren wird die Chemotherapie mit Antikörpern gegen HER2 kombiniert.
Was ist ein Port?
Für eine sichere und „bequeme“ Verabreichung der Chemotherapien empfehlen wir Ihnen einen Portkatheter (kurz: Port). Bei Chemotherapien wird aufgrund der wiederholten Gaben (Zyklen) und der zellschädigenden Wirkung der Zytostatika ein häufiger und vor allem sicherer Zugang zu Ihren Venen benötigt. Ein Port bietet einen unter der Haut versteckten dauerhaften Zugang zum venösen Blutkreislauf. Auch die Blutentnahmen sind meist über den Port möglich und einfacher für alle Beteiligten als jedes Mal eine Vene suchen zu müssen.
Ein Port besteht aus einer kleinen Kammer mit einer dicken Silikonmembran, die über einen kleinen Einschnitt in der Grube unterhalb des Schlüsselbeins, unter der Haut im Unterhautfettgewebe versteckt, eingepflanzt wird.
An diese Kammer ist ein Schlauch (Katheter) angeschlossen, der in eine große Vene eingeführt wird, dessen Ende kurz vor dem rechten Vorhof des Herzens platziert wird.
Die kleine Kammer kann entweder aus Titan, Edelstahl, Keramik oder Kunststoff bestehen.
Dieser Portkatheter wird im Rahmen eines kleinen ambulanten operativen Eingriffs implantiert. Mögliche Komplikationen dieser OP können Infektionen, Einblutungen, ein Eindringen von Luft in den Brustkorb (Pneumothorax) oder ein Blutgerinnsel (Thrombose) sein. Damit es nach der Operation nicht zu einem größeren Bluterguss kommt, empfehlen wir Ihnen, dass Sie den Bereich, in dem der Port eingesetzt wurde, einige Zeit kühlen und ein paar Tage sportliche Betätigungen vermeiden und auch Überkopfarbeiten (z.B. den Fensterputz) verschieben.
Nach der Anlage des Ports wird mittels einer Röntgenaufnahme kontrolliert, dass der Katheterschlauch korrekt liegt.
Der Port kann im Verlauf der Therapie (mit der dahinter liegenden Rippe als „Widerlager“) jederzeit punktiert („angestochen“) werden. Dies passiert so, dass durch die gründlich desinfizierte Haut mit einer sterilen Kanüle (spezielle Portnadel) durch die Silikonmembran in die Kammer gestochen wird. Über die dann in der Portkammer liegende Kanüle können nun die Chemotherapie oder das Begleitmedikament oder andere Infusionen dem Blutstrom zugemischt werden. Dieses „Anstechen“ des Ports vor jeder Chemotherapie ist ein kleiner Pieks, der schneller geht als Sie es wahrscheinlich vom Blut abnehmen bei Ihrem Hausarzt kennen.
Der Port ist unter der Haut vor äußeren Einflüssen geschützt und schränkt Ihre Bewegungsfreiheit, sobald die ersten Tage überstanden sind, nicht ein. Dadurch ermöglichen Port-Katheter eine hohe Lebensqualität. Sie können selbstverständlich auch mit dem Port duschen, baden und schwimmen. Selbst tauchen ist, was den Port-Katheter betrifft, uneingeschränkt möglich.
Ein Port kann jahrelang genutzt werden. Normalerweise wird der Port aber wieder entfernt, wenn die Therapie abgeschlossen ist. Der Eingriff der Portentfernung verläuft ähnlich wie bei der Port-Implantation. Den Zeitpunkt für die Portentfernung besprechen Sie bitte individuell mit Ihrem behandelnden Arzt.
Nebenwirkungen bei Chemotherapie: Tipps und Begleitmedikamente
Die bei einer Chemotherapie verwendeten Zytostatika haben (wie im Kapitel „Wie funktioniert eine Chemotherapie?“ schon ausführlich erklärt) unerwünschte Nebenwirkungen. Obwohl die Chemotherapeutika vor allem auf die sich schnell teilenden Krebszellen wirken, werden doch auch gesunde Zellen gehemmt und geschädigt.
Man kombiniert mehrere Chemotherapeutika, um eine nachhaltige Wirkung zu erzielen und so viele Krebszellen wie möglich unschädlich zu machen. Und um keine Resistenzen entstehen zu lassen.
Besonders betroffen sind die so genannten Wechselgewebe mit einer hohen Teilungsaktivität (z.B. Haare, blutbildendes Knochenmark, Schleimhäute, Nägel). Die Nebenwirkungen unterscheiden sich in den verschiedenen Phasen der Therapie und hängen jeweils von der Medikamentenkombination ab. Verschiedene Chemotherapien haben unterschiedliche Nebenwirkungen. Aber auch das Empfinden und die Verträglichkeit der Patientinnen ist sehr unterschiedlich! Die meisten Begleiterscheinungen einer Chemotherapie verschwinden mit Therapieende (z. B. Übelkeit, Erbrechen, Blutbildveränderungen). Manche Veränderungen (z.B. die periphere Nervenschädigung, PNP) bilden sich nach Beendigung der Chemotherapie aber erst allmählich zurück.
Welche Nebenwirkungen sind häufig und was können Sie dagegen tun?

Haarausfall durch Chemotherapie
Die bei Brustkrebs eingesetzten Chemotherapien verursachen vorübergehenden Haarausfall. Der Haarausfall ist dabei kein medizinisches, sondern gegebenenfalls ein kosmetisches Problem. Meistens beginnt der Haarausfall etwa zwei bis drei Wochen nach Therapiebeginn. Wir versprechen Ihnen: Ihre Haare wachsen nach Ende der Therapie vollständig wieder nach! Manchmal treten beim Nachwachsen aber (vorübergehend) Farb- und Strukturveränderungen des Haares auf, es kann lockiger oder dichter sein.
Sie bekommen in Ihrem Brustzentrum für die Zeit der Chemotherapie einen Haarersatz (Kunsthaar-Perücke) auf Kassenrezept verordnet. Wir empfehlen Ihnen, sich zu Beginn der Chemotherapie einen Kurzhaarschnitt machen zu lassen. Und besorgen Sie sich Ihre Perücke möglichst vor Therapiebeginn – das gibt Ihnen ein wenig Sicherheit.
Einige Patientinnen möchten keine Perücke tragen. Dann empfehlen wir eine andere Kopfbedeckung (Tuch oder Mütze), um einem Wärmeverlust im Winter oder übermäßiger Sonne im Sommer (Sonnenbrand und Sonnenstich) vorzubeugen.
In vielen Brustzentren finden auch regelmäßig Kurse statt, in denen Sie Schminktipps bei ausgedünnten oder ausgefallenen Augenbrauen und Wimpern bekommen. Dort wird Ihnen auch gezeigt, wie man Tücher modisch und abwechslungsreich bindet oder Haarbänder nutzen kann.
Übelkeit und Erbrechen
Übelkeit und Erbrechen gehören sicherlich zu den unangenehmsten und gefürchtetsten Nebenwirkungen einer Chemotherapie. Damit diese Nebenwirkungen möglichst gar nicht auftreten, erhalten Sie vor der eigentlichen Chemotherapie ein Medikament gegen Übelkeit (ein sogenanntes Antiemetikum), meist am Morgen der Therapie in Tablettenform, je nach Therapieplan auch über die Vene (intravenös). Ihr behandelnder Arzt wird Ihnen dies genau erklären und Ihnen Rezepte oder Medikamente mitgeben.
Einige Medikamente müssen nach der Chemotherapie ausreichend lange weiter eingenommen werden, in der Regel für zwei bis vier Tage. Genaue Informationen über die Präparate und die Einnahmedauer bei Ihrer Therapie erhalten Sie von Ihrem behandelnden Arzt.
Tipps für zu Hause
- Essen Sie vor der ersten Chemotherapie eine Kleinigkeit, auch wenn es Ihnen schwerfällt. Ihr Magen arbeitet dann normal und verträgt die Medikamente besser.
- Versuchen Sie, sich während und nach der Chemotherapie zu entspannen! Bringen Sie Hörspiele, Musik, Bücher oder Zeitschriften mit zur Therapie, um sich zu beschäftigen und abzulenken.
- Wir empfehlen Ihnen, Entspannungstechniken (Autogenes Training, Yoga etc.) anzuwenden. Dies führt zu einer besseren Verträglichkeit der Chemotherapie.
- Trinken Sie ausreichend (3 Liter Flüssigkeit pro Tag).
- Achten Sie darauf, nach der Therapie die verordneten Medikamente nach Plan einzunehmen, auch wenn Ihnen gar nicht übel ist. Ist die Übelkeit erst einmal aufgetreten, ist es deutlich schwerer, diese zu behandeln. Sollte trotzdem Übelkeit und/oder Erbrechen auftreten, notieren Sie am besten, wann und zu welchem Zeitpunkt diese Nebenwirkungen eingesetzt und wie lange Sie darunter gelitten haben. Mit diesen Informationen kann Ihr behandelnder Arzt entscheiden, ob Ihr Medikamentenplan bei der nächsten Chemotherapie geändert werden muss.
- Ingwer (Tee oder Kapseln) kann helfen, die Übelkeit zu lindern. Ingwerextrakt kann die Beschwerden um 40 Prozent senken.
- Grundsätzlich sollten Sie essen, worauf Sie Appetit haben und was Sie gut vertragen.
- Besonders gut verträgliche Nahrungsmittel sind die, die Sie auch als Schonkost bei Magen-Darm-Erkrankungen kennen: Kartoffeln, Knäckebrot, Zwieback, Toast, kalte Getränke.
- Eher schlechter verträglich sind sehr fettige und stark gewürzte Speisen. Sie können Magendrücken und Übelkeit verursachen.
- Kalte Speisen werden oft besser vertragen, da intensiver (Koch-)Geruch das Auftreten von Übelkeit begünstigen kann.
- Essen Sie lieber mehrere kleine Mahlzeiten. Dies hält die Magen-Darm-Funktion aufrecht und das Essen wird besser vertragen.
- Belasten Sie sich während der Chemotherapie nicht noch zusätzlich mit Diäten. Essen Sie, was Sie vertragen und was Ihnen schmeckt. Und sollten Sie mal „gesündigt“ haben, genießen Sie es.
- Gehen Sie viel an die frische Luft!
- Schöne Düfte und Gerüche in Ihrer Wohnung werden Sie als angenehm empfinden. Und lüften Sie die Wohnung nach dem Essen.
- Wenn Ihnen übel werden sollte: Versuchen Sie, langsam ein- und auszuatmen.
- Sollten Sie doch erbrechen müssen, beginnen Sie die „Nahrungsaufnahme“ danach zunächst mit Getränken. Sie können beispielsweise auch Eiswürfel (z. B. aus Tee oder Saft) oder gefrorene Fruchtstücke lutschen, um dem Körper Flüssigkeit zuzuführen.
Noch mehr Tipps gegen Nebenwirkungen
finden Sie in unserer App auf Rezept – PINK! Coach. Die App wurde speziell für Brustkrebspatientinnen konzipiert und hilft Ihnen nachgewiesen dabei, die Nebenwirkungen Ihrer Therapie zu reduzieren.Durchfall
Durch die Schädigung der Darmschleimhaut können Chemotherapeutika auch zu Durchfall (Diarrhoe) führen. Diarrhoen werden gelegentlich nach der Gabe von Anthrazyklinen, aber auch bei Taxanen beobachtet. Der Durchfall entsteht, weil durch die geschädigten Darmschleimhäute vermehrt Flüssigkeit ausgeschieden wird.
Tipps gegen den problematischen Verlust an Flüssigkeit und Salzen
- Achten Sie während der Dauer der Chemotherapie auf eine ausreichende Flüssigkeitszufuhr (möglichst 3 Liter pro Tag).
- Essen Sie möglichst mehrere kleine Mahlzeiten über den Tag verteilt.
- Es eignen sich häufige, kleine kohlenhydrat- und proteinreiche, leichtverdauliche Mahlzeiten (z. B. Bananen, Zwieback, Weißbrot, Reis, gekochte Kartoffeln etc.).
- Verzichten Sie möglichst auf die Verdauung anregende Nahrungsmittel wie Vollkornprodukte, Obst und Gemüse.
- Vermeiden Sie eher Milchprodukte, Alkohol und Kaffee sowie fetthaltige und stark gewürzte Speisen.
- Probieren Sie auch isotonische Getränke (Sportlergetränke).
- Bei einem Durchfall, der länger als 24 Stunden anhält, bei blutigem Durchfall oder bei gleichzeitigem Auftreten von Fieber kontaktieren Sie bitte umgehend Ihren zuständigen Arzt, damit eine Abklärung und Therapie erfolgen kann.
- Sollten Sie häufiger unter Durchfällen leiden, achten Sie auf eine gute Pflege des Analbereichs (gründliche Säuberung nach jedem Stuhlgang; anschließend Pflege mit einer Wundcreme/Babycreme).
Schleimhautentzündungen
Gereizte und entzündete Schleimhäute können wirklich sehr schmerzhaft und belastend sein. Häufig ist der Mund-Rachen-Raum betroffen (Stomatitis), aber auch der gesamte Verdauungstrakt, die Nasenschleimhäute und die Bindehäute der Augen sind oft gereizt, trocken oder entzündet. Die Reaktion der Schleimhäute tritt meist an Tag acht bis 14 nach Gabe der Chemotherapie auf. Das liegt daran, dass zu diesem Zeitpunkt das Immunsystem des Körpers durch die Chemotherapie besonders geschwächt ist, sodass Krankheitserreger im Bereich der angegriffenen Schleimhäute Infektionen auslösen können.
Das Ziel der vorbeugenden (präventiven) Maßnahmen ist es, eine Mundschleimhautentzündung (Stomatitis) möglichst zu vermeiden oder ihre Ausprägung zumindest möglichst gering zu halten.
Mundpflegetipps zur Prävention einer Stomatitis
- Achten Sie auf eine regelmäßige Mundpflege, mindestens dreimal täglich (besonders nach den Mahlzeiten)!
- Verwenden Sie eine weiche Zahnbürste, die Sie alle vier Wochen wechseln sollten.
- Es hilft, Mund und Rachen mindestens dreimal täglich nach den Mahlzeiten mit desinfizierendem, ungesüßtem Tee (z. B. Fenchel, Salbei, Thymian, Kamille) oder mit einer Stomatitislösung (rezeptiert Ihr Arzt) zu spülen.
- Zigaretten und Alkohol, saure und scharfe Speisen sollten Sie vermeiden.
- Mundtrockenheit: Probieren Sie mal, Eiswürfel zu lutschen (z. B. Einfrieren des o.g. Tees zu Eiswürfeln) oder Zahnpflegekaugummis zu kauen.
- Denken Sie an eine sorgfältige Lippenpflege.
Bei bestehender Entzündung im Mundbereich
- Sie sollten die tägliche Mundpflege intensivieren.
- Beginnen Sie eine Prophylaxe mit Ampho-Moronal® Lutschtabletten 10 mg bis zu sechsmal täglich.
- Wenn Ihre Mundschleimhaut schmerzt, so dass Mahlzeiten unangenehm sind: Spülen Sie vor dem Essen mit Stomatitislösung, um die Schmerzen während der Nahrungsaufnahme zu verringern. Wenn Sie den Geschmack der Lösung nicht mögen, können Sie diese auch mit Ihrem Lieblingsgetränk mischen bzw. in kleinen rundlichen Formen einfrieren, das kann die Einnahme erleichtern.
- In seltenen Fällen benötigen Sie vielleicht auch ein Schmerzmittel.
- Bei einer ausgeprägten Entzündung der Mundschleimhaut sollten Sie auf eine regelmäßige Kontrolle der Körpertemperatur achten (dreimal täglich).
Haut- und Nagelveränderungen
Verschiedene Chemotherapiemedikamente können Haut- und Nagelveränderungen verursachen. Es scheint dabei ein Zusammenhang zwischen einer Druckbelastung der Haut und einer gesteigerten Hautdurchblutung und Hautveränderungen zu bestehen. Vermeiden Sie möglichst eine punktuelle Druckbelastung der Haut (durch enge/einschnürende Kleidungsstücke oder Schuhe) sowie eine Erwärmung der Haut (durch z.B. zu heißes Duschen, heißes Spülwasser, Sauna etc.) vor allem während der ersten Woche nach der Chemotherapie-Gabe.
Tipps bei Taxan-Therapie
- Achten Sie darauf Aktivitäten, die zu Druck bzw. einer verstärkten Durchblutung der Haut führen (z.B. Händeklatschen, Öffnen von Sprudelflaschen, Autofahren, auf einer Tastatur tippen etc.) zu vermeiden
- Wählen Sie weiche, bequeme, weite Kleidung und weite, bequeme Schuhe.
- Beim Waschen oder Baden sollten Sie nur warmes Wasser verwenden – vermeiden Sie heißes Wasser oder Saunabesuche.
- Vorsicht bei Pflastern oder strammen elastischen Bandagen!
Unter der Therapie mit Taxanen sind als typische Nebenwirkung Nagelveränderungen bekannt. Dabei tritt bei leichtgradigen Veränderungen eine orangebräunliche oder bläuliche Nagelbettverfärbung auf. Stellen Sie sich beim Hautarzt vor, wenn sich ein Nagel ablöst oder ein Abszess unter den Nägeln auftritt.
Tipps bei Taxan-Therapie
- Achten Sie auf kurze Fingernägel.
- Vermeiden Sie eine mechanische Beanspruchung des Nagelbetts.
- Verwenden Sie Nagelhärter und/oder Nagellack.
Nervenschädigungen (Neurotoxizität)
Einige Zytostatika können eine Veränderung der Nervenfunktion (Polyneuropathie) verursachen. Dabei werden vor allem Empfindungsstörungen wie Kribbeln und Taubheitsgefühle (Hypästhesien) der Hände und Füße beobachtet. Eine deutliche Beeinträchtigung im Alltagsleben etwa durch eine Gangunsicherheit, oder eine eingeschränkte Feinmotorik ist selten (bei weniger als 5% der Patientinnen). Die meisten dieser Symptome bilden sich nach Therapieende zumindest teilweise zurück. Dies kann aber Monate oder auch Jahre dauern. Eine Therapie der Polyneuropathie ist bisher nicht möglich. Einige Brustzentren haben sehr gute Erfahrungen mit der Kühlung der Hände und Füße während der Chemotherapie und in den ersten Stunden danach gemacht. Die durch Kälte entstehende Durchblutungsverminderung kann das Eintreten einer Nervenschädigung verhindern oder zumindest gering zu halten.
- Informieren Sie Ihre behandelnden Ärzte, wenn Sie ein Kribbeln oder Taubheitsgefühl in den Händen oder Füßen bemerken.
- Vermeiden Sie möglichst Verletzungen der Finger und Zehen.
- Bewegen Sie sich viel.
Richtige Bewegung hilft, Ihre Nebenwirkungen nachhaltig zu reduzieren.
Nutzen Sie die App auf Rezept PINK! Coach und erhalten Sie Zugriff auf von Ärzten entwickelte Bewegungsübungen.Sind die Nebenwirkungen einer Chemotherapie immer gleich?
Bei Brustkrebs werden verschiedene Chemotherapie-Medikamente alleine (mono) oder in Kombination und oft nacheinander (sequenziell) eingesetzt.
In der neoadjuvanten und adjuvanten Therapie-Situation kommen meist die Medikamente Epirubicin/Adriamycin in Kombination mit Cyclophosphamid eingesetzt (EC/AC), gefolgt von einem Taxan (Paclitaxel, wöchentlich gegeben).
Je nach Tumorbiologie wird diese „Standard-Kombination“ um andere Medikamente erweitert. So werden z.B. bei HER2-positiven Tumoren zusätzlich anti-HER2-Antikörper oder beim Triple-negativen Mammakarzinom (TNBC) Carboplatin parallel zum Paclitaxel gegeben.
All diese Einzel-Medikamente verursachen etwas unterschiedliche Nebenwirkungen. Diese Nebenwirkungen können sich auch bei den verschiedenen möglichen Kombinationen unterscheiden. Für ganz genaue Informationen lesen Sie gerne in unserer Rubrik Medikamente bei Brustkrebs für die einzelnen Medikamente weiter nach.
Generell können wir Sie beruhigen, dass die Nebenwirkungen bei einer Brustkrebs-Chemotherapie meist gut „machbar“ sind. Die meisten Patientinnen sagen nach Abschluss der Chemotherapie: „Das hatte ich mir schlimmer vorgestellt!“
In der fortgeschrittenen (palliativen) Therapiesituation sind die Therapien weniger standardisiert und hängen u.a. von der Biologie und dem Ort der Metastasen sowie den jeweiligen vorausgehenden Therapien ab. Meist werden einzelne Chemotherapie-Medikament, zum Teil in Kombination mit so genannten zielgerichteten Substanzen, eingesetzt.
Verwandte Themen

Brustkrebs erklärt
Mentale Gesundheit
Weiterlesen

Brustkrebs erklärt
Bewegung
Weiterlesen

Brustkrebs erklärt
Ernährung
Weiterlesen

Newsletter abonnieren und nichts mehr verpassen
Erhalten Sie regelmäßig Infos rund um Ihre Erkrankung sowie Neuigkeiten zu den Angeboten von PINK! – jetzt anmelden!
Vielen Dank für Ihre Anmeldung!
Wir haben soeben eine E-Mail an Sie versandt. Bitte überprüfen Sie Ihr Postfach und klicken Sie auf den Aktivierungslink, um Ihre E-Mail-Adresse zu bestätigen.